
Visas „iLive“ turinys yra peržiūrėtas medicinoje arba tikrinamas, kad būtų užtikrintas kuo didesnis faktinis tikslumas.
Mes turime griežtas įsigijimo gaires ir susiejamos tik su geros reputacijos žiniasklaidos svetainėmis, akademinių tyrimų institucijomis ir, jei įmanoma, medicininiu požiūriu peržiūrimais tyrimais. Atkreipkite dėmesį, kad skliausteliuose ([1], [2] ir tt) esantys numeriai yra paspaudžiami nuorodos į šias studijas.
Jei manote, kad bet koks mūsų turinys yra netikslus, pasenęs arba kitaip abejotinas, pasirinkite jį ir paspauskite Ctrl + Enter.
Disekcinis osteochondritas
Medicinos ekspertas
Paskutinį kartą peržiūrėta: 04.07.2025
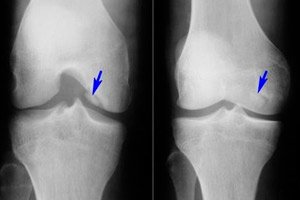
Tarp daugelio įvairių raumenų ir kaulų sistemos ligų, osteochondritas disekansas yra gana retas – tai liga, kuri yra ribota subchondrinės kaulinės plokštelės aseptinės nekrozės forma. Patologijai būdingas nedidelio kremzlinio elemento atsiskyrimas nuo kaulo ir jo pasislinkimas į sąnario ertmę.
Osteochondrito disekansą pirmą kartą XIX amžiuje aprašė britų chirurgas ir patologas dr. Pagetas. Tuo metu liga buvo vadinama „latentine nekroze“. Dabartinį osteochondrito disekanso pavadinimą patologija įgijo kiek vėliau, to paties XIX amžiaus pabaigoje: šį terminą įvedė vokiečių chirurgas Franzas Koenigas.
Liga dažniausiai pažeidžia kelio sąnarį, bet gali išsivystyti ir kituose sąnariuose, nepriklausomai nuo jų dydžio. [ 1 ]
Epidemiologija
Osteochondrito disekanso atvejų pasitaiko tik 1 % sąnarių ligų atvejų. Patologija dažniausiai diagnozuojama jauniems vyrams (daugiausia sportininkams), tačiau gali pasireikšti ir vaikams. Sergančiųjų vyrų ir moterų santykis yra 2:1. Maždaug kas ketvirtam pacientui liga yra abipusė.
85 % atvejų osteochondritas pažeidžia vidinį šlaunikaulio krumplį ir sukelia Koenigo ligą. 10 % atvejų pažeidžiamas išorinis krumplys, o 5 % – girnelė (išsivysto Leveno liga). [ 2 ]
Bendras patologijos dažnis yra 15–30 atvejų šimtui tūkstančių gyventojų. [ 3 ] Vidutinis sergančiųjų amžius yra 10–20 metų. [ 4 ]
Vaikystėje patologija vyksta palankiau: atsigavimas atsiranda dėl vaistų terapijos. Suaugusiems pacientams dažnai reikalinga chirurginė intervencija.
Priežastys disekuojantis osteochondritas
Dažniausia osteochondrito disekanso priežastis yra trauma, sužalojimas, per didelis suspaudimas. Dėl šių padarinių pablogėja kraujo tiekimas į sąnario viduje esančius audinius (išemija). Tokie procesai savo ruožtu sukelia laipsnišką kaulo fragmento nekrozę, kuri galiausiai atsiskiria.
Tikslios ligos priežastys nežinomos. Ekspertai mano, kad patologija yra kelių veiksnių pasekmė vienu metu. Taigi, labiausiai tikėtina priežastis yra trauma, tiesioginis ar netiesioginis sąnario pažeidimas. Papildomi veiksniai gali būti:
- paveldimas polinkis;
- genetinės ligos;
- individualios anatomijos ypatybės;
- medžiagų apykaitos sutrikimai;
- nenormalus skeleto sistemos brendimas.
Esamas disekansinis osteochondritas gali paūmėti dėl tolesnių sąnarių apkrovų. Ypač dažnai nuo šios patologijos kenčia žmonės, kurie aktyviai užsiima tokiomis sporto šakomis kaip krepšinis ar futbolas, tenisas, sunkumų kilnojimas, biatlonas, rutulio stūmimas, gimnastika ar imtynės. Rizikos grupei taip pat priklauso žmonės, kurių profesinė veikla susijusi su nuolatiniu to paties tipo pasikartojančių judesių atlikimu, kurie daro didelį poveikį sąnarių funkcijai. [ 5 ]
Rizikos veiksniai
Osteochondrito disekanso kilmė šiuo metu nėra gerai suprantama. Tarp veiksnių, prisidedančių prie ligos atsiradimo ir vystymosi, galima išskirti šiuos:
- vietiniai nekroziniai procesai subchondrinėje kaulo plokštelėje;
- pasikartojančios sąnarių traumos, įskaitant egzogeninio pobūdžio (kontūzijos traumos) ir endogenines (impeachmento sindromas, kuris išsivysto esant sąnario vidiniam sukimuisi, taip pat įprasti išnirimai, lėtinis sąnario nestabilumas, seni sužalojimai);
- sutrikusi enchondrinė osifikacija;
- endokrininės ligos;
- genetinis polinkis (sąnario struktūros anatominiai defektai, įgimtos subchondrinio sluoksnio anomalijos ir kt.);
- nepakankama kraujotaka, sutrikęs kaulų ir kremzlių audinių trofizmas, išeminiai sutrikimai;
- per didelis reguliarus sąnario krūvis.
Daugelis autorių teigia apie šeimyninį paveldėjimą, netgi apibūdindami jį kaip lengvą skeleto displazijos formą, susijusią su mažu ūgiu.[ 6 ],[ 7 ] Tačiau, ginčydamas šeimyninio paveldėjimo įrodymus, Petrie[ 8 ] pranešė apie radiologinį pirmos eilės giminaičių tyrimą ir nustatė, kad tik 1,2 % atvejų serga ūminiu osteochondritu.
Pathogenesis
Osteochondrito disekanso vystymosi patogenezinis mechanizmas iki šiol nebuvo pakankamai ištirtas. Yra keletas teorijų, kurias specialistai laiko pagrindinėmis. Tačiau nė viena iš jų dar nėra oficialiai patvirtinta. Vis dėlto, panagrinėkime jas atskirai:
- Uždegiminis procesas.
Kai kurie tyrėjai aprašė uždegiminius pokyčius pacientų, sergančių osteochondritu disekansu, histologinėje medžiagoje. Detali mikroskopinė analizė atskleidė nekrozinius, nespecifinius, aseptinius uždegimo požymius, tačiau kai kuriose biomedžiagose tokių pokyčių vis dar nebuvo. [ 9 ]
- Ūminis trauminis sužalojimas.
Osteochondrito disekanų išsivystymo atvejai aprašyti kaip lėtinės ar ūminės traumos, sukėlusios išeminius procesus, susidarant laisviems kaulų ir kremzlių elementams, pasekmė.
- Pakartotinės traumos.
Pasikartojantys mikropažeidimai gali tapti ligos, kuri ypač būdinga vaikams, provokuojančiu veiksniu. [ 10 ], [ 11 ]
- Genetinis polinkis.
Yra įrodymų apie paveldimą polinkį į sąnarių patologijų vystymąsi. Visų pirma, kai kurie pacientai turėjo anatominių ypatybių, kurios prisidėjo prie šios problemos atsiradimo. [ 12 ]
- Išeminiai procesai.
Teorija, kad pažeistoje srityje yra išemija arba kraujagyslių trofikos pablogėjimas, egzistuoja jau seniai. Daugeliu atvejų buvo nurodytas kraujagyslių tinklo trūkumas, silpna arterijų šakojimas patologijos srityje. [ 13 ], [ 14 ]
Šiuo metu osteochondrito disekansas laikomas įgytu subchondrinio kaulo pažeidimu, kuriam būdingas įvairus kaulinio audinio rezorbcijos ir sekvestracijos laipsnis, galimai pažeidžiant sąnarinę kremzlę dėl atsisluoksniavimo, nesusijusiu su ūminiu normalios kremzlės osteochondriniu lūžiu [ 15 ].
Simptomai disekuojantis osteochondritas
Klinikiniai osteochondrito disekanso simptomai yra nespecifiniai ir gali skirtis skirtingiems pacientams. Vaikai ir paaugliai dažnai skundžiasi išplitusiu skausmu pažeistame sąnaryje: nepastoviu, kartais protarpiniu, ūminiu, lydimu judesių blokados sąnaryje ir jo patinimo.
Esant atskirto elemento nestabilumui, stebimas nestabilumas, blokavimas ir traškėjimas. Apžiūros metu pastebimas apkrovos apribojimas pažeistam sąnariui. Palpaciją lydi skausmas. Ilgalaikė liga gali pasireikšti atrofiniais priekinių raumenų pokyčiais.
Pirmieji osteochondrito disekanso požymiai suaugusiesiems ir vaikams yra praktiškai vienodi: paprastai tai yra nedidelis skausmas ar diskomfortas, kuris sustiprėja kartu su motoriniu aktyvumu ir sąnario apkrova. Patologijai progresuojant, skausmo sindromas sustiprėja, sąnarys patinsta, atsiranda skausmas palpuojant.
Atšokus nekroziniam fragmentui, atsiranda nusiskundimų dėl reguliaraus traškėjimo ir motorikos „užstrigimo“, kuris paaiškinamas kliūties atsiradimu judant sąnariniams paviršiams. Gali atsirasti užsikimšimų – vadinamasis sąnario „užstrigimas“, kuris pasireiškia ūminiu skausmu ir negalėjimu atlikti numatyto judesio.
Patologija gali augti ir blogėti per kelerius metus – 2, 3, o kartais ir dešimt ar daugiau. Pagrindiniai simptomai gali būti:
- skausmas (skausmingas ar aštrus); 80 % pacientų paprastai jaučia silpną skausmą vidutiniškai 14 mėnesių ir lengvą arba lengvą šlubavimą po fizinio krūvio [ 16 ]
- edema;
- variklio traškėjimas;
- motorinių gebėjimų apribojimas;
- sąnarių užrakinimas;
- didėjantis šlubumas (su apatinių galūnių sąnarių pažeidimais);
- Raumenų atrofiniai procesai.
Osteochondrito disekacija vaikams
Vaikystėje išsivystančio osteochondrito disekanso priežastys taip pat nėra aiškios. Tačiau mažų vaikų prognozė yra optimistiškesnė nei suaugusiųjų.
Liga dažniausiai registruojama 10–15 metų berniukams, tačiau gali pasireikšti ir 5–9 metų vaikams. Daugeliu atvejų sutrikimas išnyksta jiems augant.
Pagrindiniai vaiko problemos simptomai:
- be priežasties atsirandantis skausmas (dažniausiai kelio sąnaryje), kuris sustiprėja atliekant fizinį krūvį;
- sąnario patinimas ir užsikimšimas.
Šie simptomai reikalauja skubios diagnostikos – rentgeno, MRT, KT.
Palanki osteochondrito dissekanų eiga nėra priežastis neatlikti gydymo. Pirmiausia gydytojas pataria pacientui visiškai atsisakyti fizinio krūvio pažeistoje galūnėje. Jei liga pažeidžia apatines galūnes, vaikui skiriami ramentai, su kuriais jis vaikšto kelis mėnesius (paprastai iki šešių mėnesių). Papildomai įtraukiama kineziterapija ir mankštos terapija.
Jei per nurodytą laiką nepagerėja, tik šiuo atveju skiriama chirurginė intervencija:
- Arthroskopinė mozaikinė chondroplastika;
- revaskuliarizuojanti osteoperforacija.
Etapai
Remiantis rentgeno tyrimų metu gauta informacija, nustatomi šie osteochondrito disekanų patologinio proceso etapai:
- Nekrozinio židinio susidarymas.
- Negrįžtama nekrozinės srities apribojimo fazė, disekcija.
- Nekrotiškai riboto elemento nepilnas atskyrimas.
- Visiškas kaulinio-kremzlinio elemento atskyrimas.
Be minėtos klasifikacijos, etapai išskiriami priklausomai nuo endoskopinio osteochondrito disekanų vaizdo:
- Hialininės kremzlės nepažeistumas; palpuojant nustatomas minkštumas ir patinimas.
- Kremzlė yra atskirta ir suplyšusi palei nekrozinio židinio periferiją.
- Nekrotiškai pakitęs elementas yra iš dalies atskirtas.
- Pažeistoje zonoje susidaro nišą primenantis krateris, yra laisvų intraartikuliarinių elementų.
Koenigo liga skirstoma į šiuos etapus:
- Kremzlė suminkštėja nepažeidžiant jos vientisumo.
- Dalis kremzlės yra atskirta, pastebimas stabilumas.
- Kremzlė tampa nekrotinė, o jos vientisumas sutrinka.
- Susiformavęs defekte arba už jo susidaro laisvas elementas.
Formos
Osteochondrito disekanų patologija skirstoma į suaugusiųjų ir jaunatvinį (vystosi vaikams ir paaugliams).
Klasifikacija priklausomai nuo patologinio proceso lokalizacijos:
- Kelio sąnario osteochondritas – tai ribota subchondrinė aseptinė sąnarinio kaulo paviršiaus nekrozė. Ligos dažnis yra 18–30 atvejų šimtui tūkstančių pacientų. Dažniausiai pažeidžiama kremzlinė sritis – šoninis šlaunikaulio medialinio krumplio segmentas, esantis šalia tarpkrumplinės įdubos (vidinio arba išorinio krumplio, girnelės). Girnelės osteochondritas turi nepalankiausią prognozę, nes jį sunku gydyti. Šlaunikaulio medialinio krumplio osteochondritas dar vadinamas Koenigo liga. [ 17 ], [ 18 ]
- Įtvarkaulio osteochondritas pasireiškia 9–16 metų vaikams ir yra įtvarkaulio osteochondropatija, pasireiškianti aseptine nekroze ir sąnarinės kremzlės pažeidimu. Kiti patologijos pavadinimai yra Diazo liga arba čiurnos sąnario osteochondritas. Ligos etiologija nežinoma. Negydoma susidaro dideli sąnarinės kremzlės defektai. [ 19 ]
- Peties sąnario osteochondritas yra žastikaulio krumplio galvos pažeidimas centrinėje arba priekinėje šoninėje dalyje. Liga reta, dažniausiai pasireiškianti paaugliams; ji dar vadinama Panerio liga. Dar retesni yra stipinkaulio galvos, alkūnės ataugos ir duobės pažeidimo atvejai. [ 20 ]
- Klubo sąnario osteochondritas disekuoja, pažeidžiant šlaunikaulio galvą. Ilgą laiką liga gali turėti minimalius klinikinius ir radiologinius požymius, tačiau laikui bėgant, sąnarinių paviršių konfigūracijos pokyčiai tampa ryškūs, sąnario judesiai tampa skausmingi arba blokuojami. Dažniausiai patologija pradeda vystytis vaikystėje.
Komplikacijos ir pasekmės
Nepalankiausia osteochondrito disekanų komplikacija laikoma deformuojančios artrozės išsivystymu, kai sąnario motorinė blokada ir pažeistos galūnės ašies sutrikimas.
Dėl kaulinės plokštelės aseptinės nekrozės pakitusi mechaninė ir biologinė sudedamoji dalis ir laisvų intrasąnarinių elementų atsiradimas sukelia deformuojančios artrozės, pažeidžiančios hialininę kremzlę, susidarymą. Ši komplikacija būdinga kelio sąnario, šlaunikaulio ir blauzdikaulio osteochondritui. Pirmieji patologinio proceso paūmėjimo požymiai: padidėjęs skausmas, šlubavimas (ypač lipant laiptais). Atsiranda sąnarių blokados ir svetimkūnio pojūtis sąnario viduje.
Patologijos progresavimas sukelia šias pasekmes:
- kontraktūros vystymasis ir krepito atsiradimas;
- sąnario kontūrų kreivumas, kurį sukelia kaulinio audinio sutrikimai ir kremzlės nykimas, taip pat raumenų atrofija;
- sąnario erdvės susiaurėjimas;
- kaulų išaugų atsiradimas tarpo kraštuose.
Vėlesnėse ligos stadijose pacientas praranda gebėjimą pilnai ištiesinti galūnę pažeistame sąnaryje, todėl galūnė (ypač apatinė) deformuojasi. Radiologiškai pastebima sąnarinių paviršių deformacija ir sklerozė, subchondrinė nekrozė, žymus sąnario tarpo susiaurėjimas, dideli kauliniai dariniai, laisvi intrasąnariniai fragmentai.
Diagnostika disekuojantis osteochondritas
Diagnostinės priemonės pradedamos nuo paciento apklausos ir apžiūros. Osteochondrito disekansui būdingi skausmo skundai, sąnario blokada, traškėjimas ir spragsėjimas, ribotas judesių diapazonas. Pacientas gali nurodyti ankstesnes metabolines-distrofines patologijas, traumas, vaistų vartojimą sąnarinėje ertmėje.
Apžiūros metu gydytojas atkreipia dėmesį į:
- sąnario blokada arba sunkus judesių apribojimas;
- spragsėjimas, krepitacija.
Sąnarių skausmas ir deformacijos nustatomos palpacijos būdu.
Laboratoriniai tyrimai skiriami atliekant bendrą ir diferencinį kūno tyrimą:
- bendras klinikinis kraujo tyrimas su leukocitų formulės nustatymu;
- ESR nustatymas;
- fibrinogenas;
- antistreptolizinas O;
- serumo šlapimo rūgšties kiekis;
- C reaktyvusis baltymas (kiekybinis metodas);
- reumatoidinis faktorius;
- antinuklearinis faktorius HEp-2 ląstelėse;
- antikūnų prieš išskiriamą branduolinį antigeną lygis.
Laboratorinė diagnostika būtina norint atmesti artritą, sistemines autoimunines ligas, reumatoidinį artritą, Sjogreno sindromą ir kt.
Instrumentinei diagnostikai pirmiausia naudojamas magnetinio rezonanso tomografija. Eksperimentiškai įrodyta, kad MRT yra labiausiai pageidaujamas osteochondrito disekanso diagnostikos metodas, nes jis leidžia įvertinti pažeidimo dydį, kremzlės ir subchondrinės plokštelės būklę, nustatyti kaulų čiulpų edemos mastą (padidina signalo intensyvumą), aptikti laisvą elementą sąnaryje ir sekti patologinio proceso dinamiką. Be to, MRT padeda ištirti kitų sąnario struktūrų būklę: meniskus, raiščius, sinovijos raukšles ir kt. [ 21 ].
Ultragarsinė diagnostika ir kiti tyrimo metodai nesuteikia išsamios informacijos apie ligą. Įprastinė rentgenografija ir kompiuterinė tomografija pradinėse osteochondrito disekanso stadijose (2–4 savaitės) yra neinformatyvios. Šie metodai gali būti naudojami tik kai kuriems punktams patikslinti po MRT.
Diferencialinė diagnostika
Patologija |
Pagrindiniai skirtumai nuo disekaninio osteochondrito |
Deformuojantis osteoartritas |
Osteofitai ir sukaulėjusios raiščių sritys dažnai atrodo kaip sąnariniai laisvi elementai. Tačiau jie paprastai yra netaisyklingos formos ir turi aštrius kraštus. Taip pat nėra krumplelio defekto. |
Chondromatozė |
Blauzdikaulio ar šlaunikaulio epifizėje nėra būdingo kraterio. Chondriniai kūneliai yra pupelės formos, jų skaičius siekia ar net viršija 10. |
Lipoartritas (Hoffos liga) |
Infrapateliniame arba suprapateliniame lipidiniame kūne yra struktūrinis pokytis, kuris yra sutankintas ir gali išprovokuoti smaugimo požymius. Rentgeno ir magnetinio rezonanso metodai leidžia atlikti diferencinę diagnostiką. |
Lūžis sąnario viduje |
Trauminės kilmės intrasąnarinis atsiskyręs elementas yra netaisyklingos formos, nelygiais kontūrais. Nėra būdingo kraterio. |
Klaidingas aiškinimas be sąnarių patologijos |
Kai kuriais atvejais nepatyrę specialistai blauzdikaulio sausgyslės sezamoidinį kaulą painioja su sąnariniu atsiskyrusiu fragmentu. Būdingas šlaunikaulio šoninio krumplio krateris kartais painiojamas su subchondraliniu spindžiu – vienu iš normalios sąnario anatominės struktūros variantų. |
Gydymas disekuojantis osteochondritas
Gydymo tikslas – pagerinti kaulinių-kremzlinių elementų trofizmą ir sutvirtinti atsiskyrusias dalis. Artroskopija naudojama pažeidimo vietai ir mastui vizualizuoti bei atsiskyrimo laipsniui nustatyti. Jei iš pradžių abejojama konservatyvaus gydymo veiksmingumu, skiriama chirurginė intervencija.
Osteochondrito disekacija, kuriai būdingi būdingi simptomai, bet nėra akivaizdaus kaulinio-kremzlinio elemento plyšimo, gydoma osteochondroperforaciniu metodu, naudojant Kiršnerio vielas.
Konservatyvus gydymas taikomas tik pradinėse osteochondrito disekanso stadijose. Kineziterapinis gydymas taikomas iki pusantrų metų, apkraunant pažeistą sąnarį. Šiuo laikotarpiu pacientui visiškai draudžiama sportuoti. Pacientas vaikšto su ramentais, neviršydamas pažeistos galūnės apkrovos. Skausmui sumažėjus, skiriama gydomoji mankšta, kuri apima nestiprinančius pratimus, siekiant išvengti raumenų atrofijos. [ 22 ]
Vaistai
Jei nustatomas intraartikulinis uždegiminis procesas, skiriamas antibiotikų terapija. Labiausiai tikėtini yra cefazolinas arba gentamicinas. Vankomicinas tinka, kai nustatomas meticilinui atsparus Staphylococcus aureus.
Skausmui malšinti naudojami nesteroidiniai vaistai nuo uždegimo. Jei pacientas turi kontraindikacijų vartoti tokius vaistus (opa, skrandžio kraujavimas), paracetamolis tampa pasirinkimo vaistu. Esant stipriam skausmui, gali būti paskirti opioidiniai analgetikai.
Antibiotikai |
|
Cefazolinas |
Vidutinė paros dozė yra 1-4 g, švirkščiama į veną arba į raumenis. Vaistas nėra vartojamas esant padidėjusiam jautrumui cefalosporinams ir beta laktaminiams antibiotikams. |
Gentamicinas |
Standartinė vaisto paros dozė yra 3 mg/kg kūno svorio į raumenis arba į veną 2–3 injekcijomis. Gydymo trukmė – 7 dienos. Vaistas pasižymi ototoksiškumu. |
Vankomicinas |
Skiriama individualiai, atsižvelgiant į terapines indikacijas. Leidžiama į veną lašeliniu būdu. Greitas vartojimas gali sukelti keletą šalutinių poveikių, įskaitant anafilaksinį šoką, dusulį, širdies nepakankamumą. |
Opioidiniai skausmą malšinantys vaistai |
|
Tramadolis |
Vienkartinė vaisto dozė (į veną arba per burną) yra 50–100 mg. Didžiausia galima paros dozė yra 400 mg. Gydymo laikotarpis yra 1–3 dienos. |
Trimeperidinas |
Jis leidžiamas į raumenis, į veną 1% tirpalo pavidalu, 1 ml per dieną. Vartojimo trukmė – 1–3 dienos. |
Nesteroidiniai vaistai nuo uždegimo |
|
Ketoprofenas |
Geriama po 200–300 mg per parą 2–3 dozėmis arba leidžiama į raumenis po 100 mg 1–2 kartus per dieną. Galimas šalutinis poveikis: dispepsija, gastritas, odos bėrimai. |
Ketorolakas |
Vienkartinė vaisto dozė yra 10 mg. Didžiausia paros dozė yra 40 mg. Kurso trukmė negali viršyti 5 dienų. Taip pat galima leisti į raumenis arba į veną minimaliai veiksmingomis dozėmis. Galimas šalutinis poveikis: pilvo skausmas, viduriavimas, stomatitas, cholestazė, galvos skausmas. |
Paracetamolis |
Skiriama po 0,5–1 g iki 4 kartų per dieną 3–5 dienas. Vaistas gerai toleruojamas ir retai sukelia šalutinį poveikį. Išimtis: alergija paracetamoliui. |
Kineziterapijos gydymas
Kineziterapija dažniausiai taikoma reabilitacijos etape po osteochondrito disekanso operacijos. Pirmenybė teikiama šioms procedūroms:
- vietinė krioterapija (gydymo kursas apima iki 10 procedūrų);
- NSO terapija (kurso trukmė – 10 dienų, po vieną procedūrą kasdien);
- magnetinė terapija (gydymo kursas apima nuo penkių iki dešimties seansų);
- UHF terapija (7–10 seansų);
- lazerio terapija (kasdien 1 savaitę).
Siekiant pagerinti kraujotaką pažeistame sąnaryje ir išvengti raumenų atrofijos, skiriami specialūs pratimai:
- Raumenų įtampa palaipsniui didėjant intensyvumui, trunkanti 6 sekundes, kartojant apie 10 kartų per vieną kartą.
- Pakartotinis galūnės pirštų lenkimas ir tiesimas, pratimai periferinei kraujotakai lavinti (galūnių nuleidimas ir kėlimas).
- Pratimai sąnarių sustingimo prevencijai (iki 14 judesių vienam priėjimui).
Gydančio gydytojo nuožiūra galima naudoti purvo terapiją ir vandens terapiją.
Žolelių gydymas
Suaugusiųjų osteochondritas yra dinamiškai nepalanki patologija, kuri, jei nėra kompetentingo gydymo, gali sukelti negalią. Todėl kuo greičiau bus imtasi priemonių kovai su liga, tuo geriau.
Osteochondrito dissekanų gydymas turėtų būti išsamus. Jei gydantis gydytojas neprieštarauja, galima naudoti kai kuriuos liaudies metodus, ypač vaistažoles.
- Sutarkuokite krienų šaknį, šiek tiek pakaitinkite, kol sušils, uždėkite ant audinio ir uždėkite kaip kompresą ant pažeistos vietos. Procedūrą kartokite kas antrą dieną.
- Paruoškite žolelių mišinį iš 1 arbatinio šaukštelio beržo lapų, tokio pat kiekio dilgėlių ir kiaulpienių lapų, medetkų žiedų ir gluosnių šakniastiebių. Užpilkite mišinį 1 litru verdančio vandens ir palikite po dangčiu 10 valandų. Gerkite po pusę stiklinės priemonės tris kartus per dieną pusvalandį prieš valgį. Gydymo trukmė – 8 savaitės.
- Paruoškite mišinį iš vienodų kiekių laukinio rozmarino, apynių spurgų, ramunėlių žiedų ir jonažolės. Tada paimkite 2 valgomuosius šaukštus mišinio, užpilkite 1 litru verdančio vandens, palikite po dangčiu apie 10 valandų, gerkite po pusę stiklinės 4 kartus per dieną prieš valgį.
- Paruoškite mišinį iš 1 arbatinio šaukštelio aviečių stiebų, tokio paties kiekio elekampano ir dilgėlių lapų, 1 valgomojo šaukšto laukinio rozmarino ir 1 arbatinio šaukštelio šeivamedžio žiedų. Į mišinį įpilkite 0,5 litro verdančio vandens ir palikite po dangčiu 15–20 minučių. Perkoškite ir gerkite po 100 ml tris kartus per dieną prieš valgį. Vartojimo trukmė: iki trijų mėnesių.
- 2 valgomuosius šaukštus bruknių lapų užpilkite 500 ml verdančio vandens ir palikite 40 minučių. Gerkite po 100–150 ml tris kartus per dieną prieš valgį.
Gerą poveikį duoda pažeisto sąnario trynimas elektrokampo tinktūra (50 g šakniastiebių užpilama 150 ml degtinės ir 2 savaites laikoma tamsioje vietoje).
Chirurginis gydymas
Kai kurie autoriai [ 23 ], [ 24 ] mano, kad konservatyvus gydymas turėtų būti pirmasis stabilių pažeidimų vaikams gydymo būdas. Vienintelis sutarimas dėl šio metodo yra tas, kad jei pasirenkamas šis gydymas, jo trukmė turėtų būti nuo 3 iki 6 mėnesių, prieš pasirenkant chirurginį gydymą [ 25 ].
Chirurginis gydymas paprastai skiriamas esant nestabiliems ir stabiliems ūminio osteochondrito disekanso pažeidimams, kuriems konservatyvus gydymas netaikomas [ 26 ], [ 27 ].
Chirurgų pasirinkimo skirtumai chirurginiam gydymui atsispindi chirurginių metodų įvairovėje. Tai apima gręžimą (tiek retrogradinį, tiek antegradinį), [ 28 ], [ 29 ] kaulų transplantaciją, [ 30 ], [ 31 ] fiksaciją, [ 32 ], [ 33 ] lygiavimo procedūras [ 34 ] ir nedebridementą [ 35 ].
Suaugusiam pacientui nustatytas disekaninis osteochondritas dažnai tampa chirurginės intervencijos indikacija. Pradiniame patologijos vystymosi etape negyva sritis pakeičiama naujai susiformavusiu audiniu, o vėlesniuose etapuose laisvi fragmentai pašalinami artrotomijos būdu.
Intervencijos mastas nustatomas atlikus magnetinio rezonanso tomografiją ir artroskopiją. Paprastai, išlaikant laisvojo elemento kontaktą su aplinkiniais audiniais, pragręžiamas atskirtas kaulo-kremzlės fragmentas ir pakeičiamas gyvu audiniu. Tuneliavimui naudojama Kiršnerio viela arba plona yla. Viela dedama nekrozinės zonos centre, statmenai sąnario paviršiui. Intervencija užbaigiama pašalinant kremzlės sritį ir apdorojant jos kraštus.
Jei OCD pažeidimas yra fragmentiškas arba negali būti pataisytas dėl kremzlės kokybės ar neatitikimo, fragmentas turėtų būti iškirptas, donorinė vieta pašalinta, o defektas pataisytas, atsižvelgiant į individualius radinius.[ 36 ] Fragmento iškirpimas gali suteikti trumpalaikį skausmo malšinimą.[ 37 ],[ 38 ]
Jei laisvasis elementas pasižymi ryškiu judrumu, jis pirmiausia fiksuojamas spaustuku. Tada nupjaunamas jungiamasis perėjimas (kaulas arba kremzlė), po kurio elementas pašalinamas. Subchondrinėje plokštelėje išgręžiami kanalai, apdirbami kraštai. Sąnarys nuplaunamas, susiuvami ir uždedamas aseptinis tvarstis.
Po laisvojo elemento refiksacijos, maždaug po 2–2,5 mėnesio stipinai pašalinami. Pooperaciniu laikotarpiu pacientui skiriamas antibiotikų terapija ir simptominiai vaistai.
Nauja, moderni sąnario protezavimo technika yra autogeninė chondrocitų transplantacija. Šis metodas apima ląstelių kultivavimą ir transplantaciją, tačiau dėl didelės procedūros kainos jos praktika šiuo metu yra ribota. [ 39 ], [ 40 ]
Dauguma autorių teigia, kad radiologinio gijimo laikas svyruoja nuo 6 savaičių iki 2 metų.
Prevencija
Kadangi osteochondrito dissekanų etiologija nėra iki galo suprantama, specifinės ligos prevencijos dar nėra. Tačiau gydytojai vis dar pateikia keletą rekomendacijų, kaip užkirsti kelią tokių ligų vystymuisi. Tokios rekomendacijos yra pirminės ir antrinės.
Pirminė prevencija apima bendrą raumenų ir kaulų sistemos sveikatos palaikymą:
- kovoti su pertekliniu svoriu;
- reguliarus vidutinio sunkumo fizinis aktyvumas;
- traumų prevencija, patogios ir kokybiškos avalynės dėvėjimas;
- bendrų stiprinimo priemonių praktika;
- vengti hipotermijos, laiku gydyti bet kokias kūno patologijas.
Antrinė prevencija apima esamo osteochondrito disekanso paūmėjimo prevenciją. Pagrindiniai prevenciniai punktai laikomi šiais:
- sąnarių apkrovos apribojimas;
- atsisakymas užsiimti tokiomis sporto šakomis kaip bėgimas, lengvoji atletika, sunkumų kilnojimas, gimnastika, krepšinis, tinklinis, futbolas;
- profesinių savybių korekcija, ilgalaikio stovėjimo vengimas, dažnas pritūpimas, reguliarus vaikščiojimas laiptais aukštyn ir žemyn;
- peržiūrėti savo mitybą, vengti badavimo, vengti riebaus ir monotoniško maisto, užtikrinti, kad organizmas gautų būtinų mikroelementų ir vitaminų.
Pratimų terapija turėtų būti atliekama tik prižiūrint gydytojui. Teisingi pratimai neturėtų apkrauti raumenų ir kaulų sistemos, o atkurti sąnarių stiprumą ir elastingumą, pagreitinti kraujotaką ir pagerinti medžiagų apykaitos procesus.
Gydytojo rekomendacija galite atlikti masažo seansus skirtingoms raumenų grupėms.
Prognozė
Osteochondritas disekans yra sudėtinga ortopedinė problema, nes ją sunku nustatyti ir gydyti, nors šioje srityje atsirado naujų pokyčių.
Ligos prognozė gali priklausyti nuo taikomo gydymo tipo (medikamentinio, chirurginio), augimo zonų brandos, atsiskyrusio elemento lokalizacijos, stabilumo ir dydžio, kremzlės vientisumo. Vaikystėje ligos baigtis dažniausiai būna palanki: osteochondritas disekans gerai reaguoja į gydymą vaikams. Suaugusiame amžiuje svarbi ankstyva patologijos diagnozė, kuri tiesiogiai veikia ilgalaikę prognozę. Nepalankiausia baigtis stebima pacientams, sergantiems komplikacijomis, taip pat esant šlaunikaulio šoninio krumplio patologijai.

